A tutti è capitato di provare, mentre si mangia o si beve, la brutta sensazione di “qualcosa che va di traverso”. Con qualche colpo di tosse, però, si risolve il problema e, poco dopo, ci si scorda completamente dell’accaduto. Purtroppo per alcune persone, soprattutto pazienti anziani ed i soggetti cosiddetti “fragili” con numerose comorbilità, non è così: acqua, cibo o anche le comuni pillole possono penetrare nelle vie aeree e non vengono espulsi, provocando serie conseguenze. Si tratta della polmonite ab ingestis o da inalazione, ovvero una infiammazione del polmone, detta anche aspiration pneumonitis o aspiration pneumonia, determinata dall’ingresso di materiali estranei nell’albero bronchiale. Tali materiali possono essere di varia natura: cibo, materiale rigurgitato, vomito, saliva, secrezioni nasali, farmaci, anche piccoli oggetti, praticamente qualsiasi cosa possa venire a trovarsi nella bocca e nella faringe dei pazienti.
Chi è più a rischio?
I fattori che aumentano il rischio di sviluppare tale patologia sono tutte quelle condizioni che alterano lo stato di coscienza oppure creano disfunzioni della deglutizione. Quindi, sono soggetti a rischio i pazienti affetti in particolare da malattie neurologiche, come la malattia di Parkinson, ictus cerebri, epilessia, encefalopatia, demenza, ritardo mentale, epilessia ed ancora patologie neuromuscolari come la sclerosi laterale amiotrofica e la sclerosi multipla. Da non dimenticare che anche una scorretta postura del tronco durante la deglutizione, ad esempio alimentarsi stando sdraiati o semisdraiati, può facilitare una polmonite ab ingestis. Per di più, la capacità di deglutire correttamente può essere compromessa anche da alcune tipologie di farmaci. Infine, l’invecchiamento stesso è da considerarsi di per sé un fattore di rischio. Come quindi è possibile intuire, la polmonite ab ingestis è una patologia tutt’altro che rara: sono di questa natura il 5-15% delle polmoniti acquisite in comunità e tale percentuale risulta ancora più elevata nella popolazione anziana, soprattutto se residente in strutture sanitarie di lungodegenza, dal momento che secondo alcune statistiche il 60% degli anziani istituzionalizzati è disfagico.
Cosa avviene quando si presenta il problema?
Ma cosa succede di preciso perché il materiale “andato di traverso” e non espulso con la tosse provochi la patologia di cui stiamo parlando? Innanzitutto nel caso di sospetta inalazione è fondamentale rivolgersi sempre ad un medico per una valutazione. Dal punto di vista clinico è utile specificare che l’asfissia è rara e nel caso è dovuta all’inalazione di elevatissime quantità di solidi o liquidi oppure a solidi di dimensioni tali da occludere completamente le principali vie aeree. Ciò può accadere purtroppo nei bimbi che portano alla bocca corpi estranei, mentre, nei pazienti adulti e anziani la quantità e la tipologia di materiale inalato dà più difficilmente un’immediata insufficienza respiratoria. Le sostanze che riescono a penetrare nei polmoni provocano un iniziale danno legato alla propria natura: ad esempio, il pH acido del vomito provoca un’ustione chimica delle vie aeree e dei polmoni, con conseguente broncocostrizione, edema, sanguinamento alveolare, mentre gli oli lassativi portano ad una polmonite lipoidea, con conseguente infiammazione cronica fino ad esiti fibrotici. Si sviluppa così una polmonite chimica, la quale, nei casi più favorevoli, evolve con risoluzione spontanea oppure, nei soggetti meno fortunati, porta a distress respiratorio o a sovrainfezione batterica, con conseguente polmonite. I protagonisti della successiva fase infettiva sono senza dubbio i batteri, batteri di ogni tipo, forma, dimensione, raccolti a catenelle, a grappoli, a coppie, singolarmente, con o senza flagelli, aerobi, anaerobi. Proprio perché i microrganismi sono ovunque intorno a noi, su di noi e anche in più parti all’interno del nostro corpo, sono tanti i batteri che possono colonizzare il materiale inalato e il polmone irritato da tali sostanze. Senza dubbio, però, alcuni ceppi batterici vengono isolati più frequentemente rispetto ad altri nell’escreato, nel broncoaspirato o nel sangue dei pazienti con polmonite ab ingestis: si tratta di Streptococcus pneumoniae, Staphylococcus aureus, Haemophilus influenzae, Pseudomonas aeruginosa e Klebsiella pneumoniae.
Le manifestazioni cliniche
Tutti i fattori fin qui considerati portano a manifestazioni cliniche diverse a seconda della gravità del quadro clinico. È pressoché sempre presente una difficoltà nel respiro; tale dispnea può essere da lieve a severa. In relazione alla capacità dell’organismo di reagire alla malattia in corso, è possibile riscontrare un aumento della temperatura corporea, lieve nel caso della febbricola o più marcato nella vera e propria febbre. Può essere presente la tosse, a volte con espettorazione. Non dimentichiamo inoltre un aspetto clinico che, più che accompagnare il decorso della polmonite ab ingestis, la precede: la disfagia. La disfagia è, più semplicemente, l’incapacità di deglutire correttamente. Può insorgere acutamente, ad esempio nei pazienti con ictus cerebri, ma, molto spesso è insidiosa e inizialmente si manifesta con tosse dopo o durante i pasti e frequenti schiarimenti della voce. La diagnosi di polmonite ab ingestis, come quella di ogni altra malattia, deve essere posta da un medico, che valuterà l’anamnesi del paziente, lo visiterà raccogliendo i dati obiettivi, ad esempio tachicardia, tachipnea, cianosi, rumori patologici all’auscultazione del torace, e porrà indicazione agli esami del caso.
Gli accertamenti diagnostici
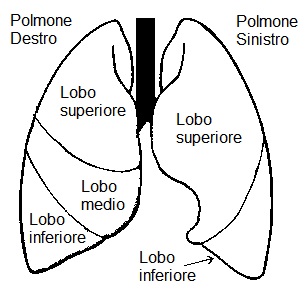
Esami del sangue di routine possono evidenziare un rialzo degli indici di flogosi che, attenzione, può non essere presente in quei pazienti non in grado di rispondere all’insulto chimico ed infettivo; mentre un’emogasanalisi arteriosa può mettere in luce una carenza di ossigeno nel sangue, oltre ad alterazione di altri parametri quali pCO2, pH, bicarbonati e lattati, che rendono un’idea della gravità delle condizioni cliniche generali. In genere, si esegue anche una radiografia del torace, che, a 12 -24 ore dall’episodio di inalazione può mostrare addensamenti interstiziali o nodulari tipicamente a carico del lobo inferiore polmone destro, se l’aspirazione è avvenuta in ortostatismo o in posizione seduta. Mentre se l’aspirazione è avvenuta in clinostatismo, cioè sdraiati, potranno evidenziarsi più facilmente alterazioni a livello dei segmenti posteriori dei lobi superiori e dei segmenti superiori dei lobi inferiori. Frequente è l’indicazione ad esami colturali, su sangue, espettorato, broncoaspirato o eventuale materiale drenato da ascesso o versamento pleurico se presenti. Tali esami permettono spesso, anche se purtroppo non sempre, di identificare uno o più dei microrganismi e, per di più, il laboratorio di microbiologia può verificare vari antibiotici sui ceppi batterici isolati, potendo così fornire ai medici indicazioni su quali antibiotici siano efficaci nel combattere l’infezione in corso.
I trattamenti e le terapie
Per quanto riguarda le terapie indicate nella polmonite ab ingestis, si agisce innanzitutto, se necessario, supportando il sistema cardiovascolare e la respirazione con ossigenoterapia oppure con un maggiore supporto ventilatorio in base alle condizioni del paziente. Inoltre si associa una terapia antibiotica: le linee guida raccomandano l’uso di antibiotici ad ampio spettro d’azione che potranno essere interrotti dopo 2-3 giorni se non si manifestano franchi segni di infezione oppure proseguiti fino al completamento del ciclo terapeutico, eventualmente modificando l’antibiotico in relazione agli esiti degli esami colturali. L’associazione della terapia corticosteroidea è indicata in caso di shock settico, broncospasmo oppure inalazione di oli. Si possono praticare inoltre manovre diagnostico terapeutiche più impegnative come il drenaggio di eventuali ascessi o versamenti pleurici ed ancora la broncoscopia, che permette di rimuovere il materiale inalato e di eseguivi accertamenti mirati e microbiologici. Ovviamente, le manovre invasive non sono scevre di complicanze e vengono eseguite solo a fronte di un conveniente bilancio fra rischi e benefici.
La prevenzione ed il problema della disfagia
La prognosi è dipendente dalle comorbilità del paziente: più il paziente è fragile ed affetto da numerose comorbilità maggiori saranno i problemi. Diventa perciò fondamentale la prevenzione, sottoponendo al test della deglutizione tutti i pazienti con fattori di rischio per la disfagia. Tale test andrebbe ripetuto almeno una volta a settimana nei pazienti ricoverati, mentre nei pazienti al domicilio è indicato ogniqualvolta vi sia un peggioramento delle condizioni cliniche generali o una patologia acuta intercorrente. Altrettanto importante è, soprattutto negli anziani, evitare il più possibile l’uso di sedativi così come è da raccomandare, durante l’alimentazione, un’inclinazione della testa di almeno 30°. Infine, nel caso di disfagia severa con necessità di posizionamento di quei presidi a supporto dell’alimentazione o altre manovre invasive si apre un vasto dibattito bioetico. Questo per quanto riguarda la polmonite ab ingestis. Invece il classico “sorso d’acqua di traverso” una volta ogni tanto, in assenza dei fattori di rischio di cui abbiamo parlato, è ovviamente tutt’altra cosa, per fortuna!